山西省清徐县大北村村民岳乐保和老伴,都是多年的高血压患者,需要常年服药。2019年12月1日,到镇上的卫生院门诊就诊开药时,他发现吃了很多年的马来酸依那普利片降压药,由原来的每盒25.02元,降成了8.93元,省了不少钱。
之所以药价降了下来,是因为自2019年12月1日起,山西省开始执行国家组织药品集中采购的新政策,通俗来讲,就是国家组织全国各地的多个医疗机构,组成采购联盟,带量采购,“团购”药品,以量换价。

其实,不仅是岳乐保,也不仅在山西,最近全国范围内很多患者到医院看病时都发现,有一些药品价格比原来低了很多。这背后的原因就是,继2019年4月份“4+7”11个城市的国家组织药品集中采购和使用试点实施之后,最近试点全国扩围的正式实施。这个范围包括全国所有的公立医疗机构、军队医疗机构,医保定点的社会办医疗机构和定点药店也可自愿参加,可以说涉及到全国绝大多数的医疗机构。这一政策,目前已经在全国各地落地。
根据2019年9月份公布的第一批国家带量采购药品名单,涉及25个药物品种,与联盟地区2018年同种药品最低采购价相比,药价平均降幅为59%。
药价是怎么降下来的呢?关键在于药品的量、价挂钩,而在此前,量和价在很大程度上存在着脱节现象。
在联盟集采之前,各省都已经有药品采购平台,医药企业的药品中标后,按说应该进入这样的一个流程: 药品中标、进入医院、临床使用、及时回款。但实际操作中,由于药品招标时往往只明确招标价格,对采购数量并不明确,这种情况下,药企即便中标,要达到实际的销售量,还得跟以前一样,需要医药代表等营销人员做“工作”。
北京大学医药管理国际研究中心主任史录文说:“由于没有彻底地把中间环节切掉,(医药)企业仍然还需要配更多的营销人员,让营销人员去做工作才能保证这个(卖药)量。”
量价不挂钩,就导致带金销售,依然是医药销售的主要模式。以2017年和2018年为例,多家上市药企的公开财报显示,销售费用居高不下,有的甚至占到了总营收的50%以上。不合理的中间环节,都附加在药的价格上,成为药价“虚高”的重要构成元素,带金销售也备受诟病。
在这个背景下,国家启动改革。2018年11月,《国家组织药品集中采购试点方案》出台,这个方案最大的特点在于明确了量和价的关系。
首先,带量采购,总量巨大。团购上升到国家级,联盟的各个医疗机构,会拿出自己总用药量60%—70%的份额;接下来,保证用量,招采合一。招标后,使用端,也就是医院等医疗机构必须完成自己承诺的用药额度;带量采购、以量换价,不仅如此,最后保障回款。合同签订后,医保基金预付30%的货款,同时监督最终回款。
在这样的制度设计下,药品采购、使用、医保支付、货款结算形成了闭环,中间不合理环节被取消。
量价挂钩,采购方以量换价、医药企业以价换量。对医药企业中标的要求是:报价不能高于历史最低销售价格,同种药品,在保证质量和产能的前提下,报价低者中标。
制度设计出来,迅速进行试点。自2019年4月,在北京、天津、上海、重庆4个直辖市,以及沈阳、大连、厦门等7个副省级城市,加起来是11个城市,也就是俗称的“4+7”试点。
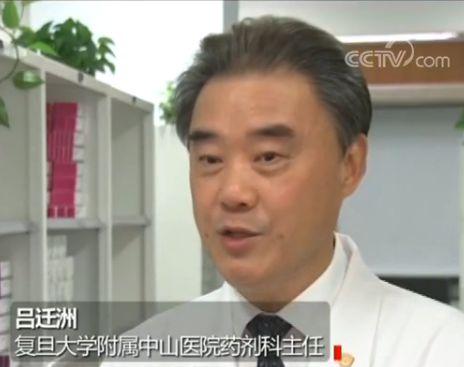
在上海复旦大学附属中山医院,25种集中带量采购的药品,涉及到8个科室。复旦大学附属中山医院药剂科主任吕迁洲说:“当(开药)打出这个通用名的时候,可以看到4+7中标的品种在我们医院是被要求优先使用的,这样就从行政、管理、技术或者是学术方面,保证有一个使用的方便。”
这个量价挂钩的制度设计,实际执行状况如何呢?
首先是量。根据国家医保局数字:截至2019年10月底,25个中选药品“4+7”试点城市采购量22.7亿片,采购金额31.6亿元,累计完成采购量达约定采购总量的141%。
再来看价格。2018年底,“4+7”试点25个品种,与2017年同种药品最低采购价相比,平均降幅52%,最高降幅96%。2019年9月,全国扩围,与联盟地区2018年最低采购价相比,平均降幅59%;与“4+7”试点中选价格相比,平均降幅25%。
再来看中间不合理流通环节的费用。某家医药企业,中标2018年底“4+7”带量采购,其上市公开财报显示:2019年上半年销售费用比2018去年同期减少15.18%,具体数额是8235万元。

国家医疗保障局医药价格和招标采购司副司长丁一磊说:“通过这些城市的试点,蹚出一条改革的可复制、可推广的模式,这样可以在全国范围内迅速地推开。”
2019年9月,国家组织药品集中采购全国扩围的公开招标。一家医药企业,有5个品种以最低价中标。
某制药集团副总裁鲍海忠说:“尽管是价格在大幅度下降,但是对企业而言,由于有量的保证,也会有效降低企业的营销费用,这一切应该说都为企业的正常生产的这种经营,提供了很好的保障。”
量价挂钩,除了数量的概念,还有一个更重要的考量因素,那就是药品的质量。在这个制度设计中,药品质量如何保障?
现在,我国流通的药品,主要有两大类:原研药和仿制药。通俗来讲,原研药就是原创性的新药,研发和推广成本附加在价格上,价格较高,按照国际惯例,原研药的专利保护期一般为20年。仿制药,就是原研药专利期过后,仿制的药品价格较低。专业人士指出:原研药专利期一过,仿制药马上上市,价格断崖式下降是国际通行的做法。但是,在我国,仿制药的质量,却一直参差不齐,加上带金销售的灰色促销模式,有些时候劣币驱逐良币,造成仿制药认可度较低,很多过专利期原研药,在中国一度维持着其它国际市场所无法比拟的高价。
为了规范和提高仿制药质量,2016年,国务院办公厅发布《关于开展仿制药质量和疗效一致性评价的意见》,国家食药监部门,参照国际标准,严格把关,凡是通过评价的药品,都有明确的标识。截止到2019年12月5日,已经有193个品种,501个品规通过了这个评价。
基于这样的现状,国家第一次集中带量采购中选的25个药物品种,22个是仿制药,必须通过国家仿制药一致性评价,则是中标的必要条件。
仿制药与原研药同台竞价,在仿制药质量有保证,国家带量采购,这两个“量”的因素下,部分原研药在市场竞价的原则下,价格也走出了居高不下的怪圈。

山西太原市民王润保是冠心病患者,需要长期使用抗血栓原研药——硫酸氢氯吡格雷片。2019年9月国家药品集中采购时,原研药中标,同规格的药品,价格从原来的每盒91.7元降到了17.81元。
老百姓得到质优价廉的药价实惠,医药企业得到用量保证,二者其中的关键环节医疗机构,可以说是改革效果的关键所在,又该如何保障其积极性呢?
根据制度设计,现阶段,公立医疗机构医疗服务收支形成结余的,可按照“两个允许”:允许医疗机构突破现行事业单位工资调控水平,允许医疗服务收入扣除成本并按规定提取各项基金后,主要用于人员奖励的要求,统筹用于人员薪酬支出。
首都医科大学宣武医院院长赵国光说:“在医生的诊疗过程当中,含金量最高的是医生的经验和医务人员的本身的劳动价值。实际上这个水分挤出来是调高它,使医务人员受到鼓舞。整体来说能够促进医院的一个合理的、有效的、长久的发展。”
在医疗机构和医生们看来,这种制度设计,体现出了对医生劳动价值的尊重,真正促进了从以药养医,向以技养医的改变。

首都医科大学宣武医院神经内科主任医师宋海庆说:“通过这次改革,其实很多(医事)服务的价格实际上是上来了,那应该更多去通过服务来获取利益,在这种导向下,其实医生还有什么纠结呢?”
首都医科大学宣武医院药医学部主任、国家药物临床试验机构副主任张兰说:“无论是医生还是患者,在使用这个药的时候,就是只会关注这个药品,它对于疾病治疗的价值,而不会掺杂任何其它的因素,所以这个药物在临床使用,就会更加合理,对健康的促进,我觉得可能更加回归它治疗的本质。”

据了解,下一步,还将会有更多的品种进入药品集中采购范围。改革的目的,不仅仅是价格,更是要挤出药品采购中的不合理环节。通过改革,患者能用上质优价廉药品,医院会更加注重以技养医,医药企业会更加注重创新转型。如此形成良性循环,就会节约更多医保资金,让更多好药新药为民众服务。
目前,“国家组织药品集中采购和使用试点”改革的成功经验,也拓展到了“高值医用耗材”领域,安徽、江苏等一些地方正在试点。
来源:央视新闻客户端
见习编辑:刘驰